Лечение блефарита при розацеа
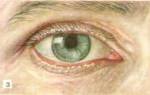
Офтальморозацеа
Розацеа является распространённым дерматологическим заболеванием неизвестной этиологии, характеризующимся покраснением и спектром клинических признаков поражения кожи лица, включающих эритему, телеангиэктазии, уплотнение кожи и воспалительную папулёзно-пустулёзную сыпь, напоминающую акне.
Точные этиология и патофизиология этой болезни до конца не определены, но известно, что они включают в себя генетически обусловленные нарушения сосудистой регуляции, с экспрессией факторов роста эндотелия сосудов (VEGF) и рецепторов к ним (EGR), других активаторов ангиогенеза, функциональные нарушения желудочно-кишечного тракта, иммунной системы. В число факторов, инспирирующих розацеа, включали колонизацию кожи Staphyloccocus epidermidis, Helicobacter pylori и клещом Demodex. Однако клещи рода Demodex скорее являются следствием розацеа, а не причиной. Длительный воспалительный процесс способствует эластозу кожи, лимфоцитарной инфильтрации, гиперплазии соединительной ткани и сальных желёз, приводящих к возникновению фиматозных изменений кожи.
В мире примерно 10% населения болеют розацеа. Глазная форма этого заболевания встречается одинаково часто у мужчин и женщин, независимо от возраста, а также у детей. Описаны случаи поражения детей в возрасте двух лет. Но пик заболеваемости приходится на 40-60 лет.
Выделяют 4 подтипа розацеа:
I – эритематозно-телеангиэктатическая розацеа.
II – папуло-пустулёзная розацеа.
III – фиматозный подтип розацеа.
IV- офтальморозацеа.
Симптомы офтальморозацеа
Более 50% больных розацеа имеют глазные проявления, однако серьёзные поражения глаз (роговицы, склеры, тяжёлые поражения век) встречаются только у 6-18% из них. Глазные проявления могут опережать (иногда на 1-2 года) кожные у 20% пациентов, примерно у 50% происходит одновременное поражение глаз и кожи.
Проявления глазной розацеа варьируются от незначительного раздражения и сухости глаз, нечёткости зрения до тяжёлых расстройств глазной поверхности, включая кератит.
Глазная розацеа чаще всего диагностируется, когда пациенты также страдают кожными проявлениями розацеа. Не было найдено какой-либо корреляции между тяжестью кожных проявлений и тяжестью течения офтальморозацеа.
Наиболее частыми симптомами офтальморозацеа являются:
• сухость глаз, раздражение, покраснение, зуд, жжение, ощущение инородного тела, и светобоязнь, припухлость век, перхоть на ресницах, жирные чешуйки у корня ресниц;
• периодические ячмени и халазионы, блефарит, выпадение ресниц;
• рецидивирующие инфекции глаз;
• снижение зрения;
• отёк век.
Симптомы можно эффективно лечить, однако розацеа является хроническим заболеванием с периодами обострения и ремиссий, которое требует длительного лечения.
Диагностика
Офтальмолог проводит полный дифференциальный осмотр в зависимости от предъявленных пациентом жалоб.
Как минимум, он должен включать в себя:
1. Определение остроты зрения без коррекции и с коррекцией (ОЗ может быть снижена при поражении роговицы).
2. Выявление аномалий рефракции (могут усугублять течение блефарита).
3. Осмотр при дневном свете век и конъюнктивы на предмет обнаружения телеангиэктазии.
4. Тесты на синдром сухого глаза.
5. Осмотр глазной поверхности (с особым вниманием к роговице) со щелевой лампой, с выворотом верхнего века и окрашиванием флюоресцеином.
Проявления офтальморозацеа могут быть следующие:
1. Поражение век (наиболее частое):
• хронический задний блефарит (обследование 407 европейских пациентов показало присутствие блефарита у 27% больных розацеа);
• телеангиэктазии края век.;дисфункция мейбомиевых желёз, чаще по обструктивному типу; • кисты сальных желёз;
• рецидивирующие ячмени;
• халазионы;
• лимфо-эдема век при болезни Морбигана.
2. Поражение конъюнктивы:
• телеангиэктазии конъюнктивы;
• хроническая диффузная гиперемия конъюнктивы, чаще бульбарной её части;
• гранулёмы конъюнктивы;
• папиллярный конъюнктивит;
• фликтены конъюнктивы;
• рубцующий конъюнктивит.
3. Поражение роговицы (затрагивает около 5-10% пациентов с розацеа):
• поверхностная точечная кератопатия, чаще в нижних отделах;
• нижняя васкуляризация роговицы;
• субэпителиальная периферическая инфильтрация;
• может наблюдаться истончение стромы;
• тенденция к прогрессированию и распространению глубокой и поверхностной неоваскуляризации роговицы, её инфильтрации и помутнения к центру:
• возможно круговое распространение вышеперечисленных симптомов;
• вторичный микробный кератит и язва роговицы.;
• вторичная по отношению к неоваскуляризации липидная кератопатия.
4. Синдром сухого глаза. ССГ из-за дефицита слезы встречается у 30% больных розацеа.
5. Эписклериты, склериты – встречаются редко.
6. Передний увеит. Ирит может затронуть один или оба глаза.
Дифференциальный диагноз во многом зависит от характера розацеа. Может включать себорейный, аллергический контактный и другие виды дерматитов, системную красную и туберкулезную волчанку, демодекоз, саркоидоз, сифилис, себорейный псориаз, блефарит, эписклерит, кератиты, иридоциклит и целый ряд других заболеваний.
Лечение офтальморозацеа
Лечение офтальморозацеа заключается в уменьшении симптомов и лечении вторичных осложнений. Оно зависит от конкретных проявлений и тяжести заболевания.
Гигиена век. Теплые компрессы, массаж век применяются при блефарите и дисфункции мейбомиевых желёз. Компрессы делают по 10 минут 1 раз в день, они разогревают жировой секрет и открывают выводные протоки мейбомиевых желёз. Некоторые пациенты считают полезным повторять компрессы в течение дня. Но следует помнить, что слишком частые манипуляции с веками могут только усилить раздражение.
Делаются компрессы следующим образом: ватный или марлевый тампон, смоченный горячей (но не обжигающей кожу!) водой, помещается на закрытое веко. Когда он остывает, его повторно смачивают в горячей воде и снова накладывают на веко.
Массаж век: чистые руки разогреваются под струей тёплой воды, на указательный палец наносится капля детского шампуня и растирается между пальцами обеих рук до образования пены. Затем пальцы помещают на закрытые веки и по их краю энергично массируют веки горизонтально и вертикально около 10 раз. Корочки и скопившееся отделяемое с ресничных краёв век удаляются марлевым тампоном, смоченным тёплой водой.
Медикаментозное лечение. Антибиотики применяются в лечении офтальморозацеа только при прогрессирующем ее течении и наличии угрозы для зрения. Чаще всего используются препараты тетрациклинового ряда (например, тетрациклин, доксициклин, миноциклин), считающиеся наиболее эффективными в лечении розацеа. Их эффективность обусловлена, в первую очередь, противовоспалительным действием, способностью улучшать функцию мейбомиевых желёз и стабилизировать слезную плёнку за счет ингибирования синтеза бактериальных липаз – ферментов, которые понижают выработку свободных жирных кислот, дестабилизируют слезную пленку и вызывают воспаление, а также некоторыми другими свойствами.
В ряде случаев врач может назначить и другие антибиотики, антибактериальные препараты, для краткосрочного лечения – кортикостероиды.
Препараты искусственной слезы применяются для уменьшения дискомфорта, сухости, жжения и т.д.
Наряду с этим, для облегчения симптомов сухого глаза, связанных с подавлением продукции слезы, вызванным воспалением глазной поверхности, может быть назначен Циклоспорин офтальмологический (Restasis).
Витаминотерапия. Производные витамина А – ретиноиды, такие, как изотретиноин и третиноин, считаются эффективными в снижении воспалительных поражений при розацеа. Однако, эти соединения могут привести к серьезным эритеме и блефароконъюнктивиту, увеличить телеангиэктазии и вызвать тяжёлый кератит. Кроме того, ретиноиды очень тератогенны и поэтому не могут быть использованы во время беременности. Их применение допустимо лишь в тех случаях, когда другие способы лечения потерпели неудачу.
Другие средства лечения. Препараты серы (местное нанесение на края век блефарогеля-2 курсом не менее 45 дней) и акарицидные средства системно (ивермектин) применяются, если предполагается наличие клеща Демодекс.
Хирургическое лечение
При лечении синдрома сухого глаза может быть осуществлена окклюзия слёзных точек с помощью постоянных силиконовых пробок или каутеризации.
Покрытие роговицы амниотической мембраной обладает противовоспалительными свойствами и способствует реэпителизации роговицы. Это может быть использовано для восстановления поверхности роговицы в тяжелых случаях офтальморозацеа, когда имеются незаживающие эпителиальные дефекты, лизис роговицы или дефицит лимбальных стволовых клеток.
Для лечения перфорации роговицы применяются следующие методы:
• использование цианоакрилатного клея;
• послойная кератопластика;
• сквозная кератопластика.
При тотальном помутнении роговицы для улучшения зрения может быть выполнена сквозная кератопластика.
Автор: Врач-офтальмолог А. А. Воронцов, Костромская обл., Россия.
Дата публикации (обновления): 31.01.2019
Розацеа глаз-как лечить?
Поскольку причин появления розацеа на лице достаточно много, то и лечение может быть весьма разнообразным. Изначально специалисты направляют усилия на купирование симптомов и на лечение сопутствующих заболеваний ЦНС и ЖКТ. Начиная лечение розацеа, пациент должен понимать, что это не обычное кожное высыпание и не простой косметический дефект, а серьезное заболевание, на избавление от которого потребуется много времени.
При выборе эффективного лечения резацеа врач учитывает форму, стадию течения болезни, возраст пациента и индивидуальные особенности организма. В зависимости от вышеперечисленных факторов, больному могут быть назначены антибиотики или физиотерапевтические процедуры.
Антибиотики или гормоны
Как правило, для лечения розацеа на лице специалисты назначают препараты – крема и мази, в составе которых присутствуют антибактериальные компоненты, а также примочки с раствором борной кислоты и «болтушки», которые изготавливают в аптеке по рецепту врача. Этими средствами пациент должен регулярно обрабатывать пораженные участки кожи до тех пор, пока симптомы заболевания полностью не пройдут. По отзывам пациентов, лечение розацеа мазями и кремами дает неплохие результаты.
В борьбе с розацеа отлично себя показали антибиотики тетрациклиновой группы и метронидазол, помимо всего прочего уничтожающий клеща Demodex, которого некоторые специалисты связывают с развитием болезни. А вот гормональные препараты используют с осторожностью. Дело в том, что они дают быстрый положительный эффект, но этот результат очень кратковременный. После отмены гормональных препаратов, симптомы возвращаются в более тяжелой форме, а иногда болезнь перетекает в стероидную стадию. Следовательно, стероидную розацеа на лице лечить гормонами нельзя.
Для устранения сильного зуда специалист может назначить антигистаминные средства, а для укрепления стенок сосудов и избавления от звездочек – витаминные комплексы. Так как во время лечения пациент должен исключить из жизни все стрессовые факторы, то для нормализации его настроения могут быть назначены легкие седативные препараты например пустырник или валериана. В особо тяжелых случаях, когда причиной развития розацеа является психосоматика, возможно назначение антидепрессантов.
Физиотерапия
Лечение розацеа может быть дополнено различными физиотерапевтическими процедурами. Часто применяется электрокоагуляция – процедура, при которой пораженные участки кожи подвергаются воздействию электрического тока. Благодаря электрокоагуляции эффективно удаляются папулы, пустулы и телеангиоэктазии, но велик риск, что в местах обработки останутся небольшие шрамы от ожогов. Воздействие жидкого азота или криотерапия также могут использоваться для лечения симптомов розацеа.
После воздействия низких температур улучшается внешний вид кожи, пропадают папулы и пустулы. Лазерное лечение розацеа на лице — это предпочтительный метод лечения, при котором направленный луч оказывает тепловое воздействие на сосуд, разрушая его. Преимуществом лазерного лечения розацеа на лице является то, что положительный эффект проявляется быстро и во время проведения процедуры специалист не задевает здоровые участки кожи, как в случае с электрокоагуляцией. Результат до и после лечения розацеа лазером можно посмотреть на фото. Массаж – еще один способ избавиться от заболевания. Во время сеанса специалист легкими поглаживающими круговыми движениями массирует пораженные зоны, за счет чего улучшается отток лимфы и снижается отек тканей.
В особо сложных случаях, когда болезнь усугубилась абсцессом и фистулами пациенту может понадобиться хирургическое вмешательство для иссечения очагов и установки дренажа, улучшающего отток гнойных выделений.
Некоторые пробуют вылечить розацеа народными средствами. Однако, как показывает практика, такая терапия лишь на время снимает симптомы, и болезнь может вернуться в любой момент. Для лечения розацеа в домашних условиях используют настои, приготовленные из череды, ромашки, календулы, а также сок плодов клюквы. На основе настоек делаются примочки, которые могут снять отечность, убрать покраснения и шелушения, а также снизить проявление других симптомов заболевания. Главным условием при уходе за кожей и лечении розацеа является то, что используемые отвары должны быть охлажденными. Лекарственные травяные настои хорошо «работают» при лечении офтальморозацеа.
Какой бы метод терапии ни был выбран или назначен пациенту, кроме этого ему придется нормализовать свое питание. Соблюдение диеты при розацеа на лице – одно из основных условий для быстрого достижения положительного результата.
Диета при розацеа подразумевает исключение из рациона:
- Алкоголя;
- Чая, кофе и любых горячих напитков;
- Всех провоцирующих продуктов – острое, соленое, копченое, консервированное;
- Сладкого и сдобного;
- Фруктов, в частности груш, винограда, цитрусовых.
В некоторых случаях доктор может назначать лечебное голодание.
Пациентам рекомендуется включить в свой рацион:
- Зелень и овощи;
- Крупы;
- Кисломолочные продукты;
- Картофель;
- Яйца;
- Сухари;
- Нежирное мясо и рыбу, которые лучше всего готовить на пару.
По моим наблюдениям, период лечения и реабилитации тяжелее всего переносят женщины, ведь в это время не рекомендуется использовать привычные косметические средства:
- Очищать кожу можно только деликатным гипоаллергенным мягким молочком;
- Можно использовать органические масла, смягчающие кожу;
- Все косметические средства, используемые в этот период, должны быть самого лучшего качества;
- При подборе дневного и ночного крема лучше всего проконсультироваться с дерматологом.
Обратите внимание, что высыпания, гнойники, и алые пятна на коже ни в коем случае нельзя маскировать тональными кремами, так как они забивают поры и усиливают воспаление.
Автор: врач-офтальмолог Курьянова Ирина Валентиновна
Блефарит
Под блефаритом специалисты-офтальмологи подразумевают целую группу заболеваний глаз, при которых отмечается воспаление краев век, в основном – хронического характера. Название болезни происходит от латинского слова blepharitis, которое в свою очередь пошло от древнегреческого βλέφαρον — «веко».
Согласно статистике, блефарит – достаточно распространенное заболевание: около 90% людей сталкиваются с ним в том или ином возрасте. В группу риска входят женщины, которые часто используют косметику, люди с эндокринологическими патологиями, аллергики, работники офисов, люди, страдающие от нарушений рефракции.
Как уже сказано, блефарит в подавляющем большинстве случаев носит хронический характер, однако бывают и исключения. Все зависит от характера поражения и причины, вызвавшей болезнь. Обычно блефарит развивается при одновременном снижении иммунитета (при охлаждении, простуде и т.д.) и попадании или активизации бактерий, вирусов или грибков в выводные протоки век. Вредоносные микроорганизмы могут уже находиться в протоках, однако их жизнедеятельность остается незаметной на фоне сильного иммунитета. Если защитные силы организма иссякли, микроорганизмы активизируются и могут привести к заболеванию.
Острый блефарит
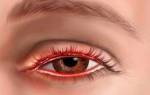
Острая форма блефарита бывает язвенной и неязвенной. Язвенная форма вызывается бактериями или вирусами. Характерная особенность бактериального поражения – возникновение пустул и корочек, когда пустулы вскрываются. Удаление корочек вызывает кровотечение. При сложных формах язвенного блефарита возможна полная потеря ресниц или неправильный их рост, а также появление рубцов на веках.
Для вирусной формы язвенного блефарита характерно большое количество серозного отделяемого.
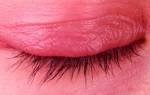
Причиной возникновения неязвенной формы заболевания чаще всего бывает аллергия. Веки становятся гиперемированными, отекшими, ресницы слипаются из-за подсохшего на них отделяемого.
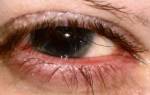
Хронический блефарит
Хронический блефарит глаз чаще всего – неинфекционной природы. Иногда даже не удается установить причины, которые привели к возникновению заболевания. При хроническом блефарите нижнего или верхнего века отверстия желез закупориваются пробками желтоватого плотного секрета, который выделяется при надавливании. Пациенты с хроническим блефаритом часто жалуются на ощущение попавшей в глаз пылинки, песчинки, резь и быструю усталость при напряжении.
Стадии развития блефарита
Причины блефарита
Их принято делить на внешние и внутренние (экзогенные и эндогенные).
| Экзогенные | – инфицирование протоков (стрепто- и стафилококками); – заражение клещом Demodex; – вирусная атака (обычно, блефарит вызывают вирусы герпетического ряда и аденовирусы); – грибковые поражения протоков; – факторы внешней среды (пыль, смог, пыльца, УФ-лучи, ветер и т.д.); – попадание в глаза косметических средств (мыла, шампуня, лака для волос и т.д.). |
| Эндогенные | эндокринологические нарушения: диабет и пр. – дерматологические проблемы: экзема, псориаз; – снижение эритроцитов или гемоглобина – анемия; – заболевания пищеварительного тракта; – фурункулез; – инфицирование организма вирусами кори, скарлатины, ОРЗ; – врожденные аномалии строения глаза; – особенности рефракции (близорукость, дальнозоркость и астигматизм); – аллергии; – глистные инвазии; – стресс; – переутомление; – чрезмерные физические нагрузки; – постоянное недосыпание; – гиповитаминоз: нехватка витаминов и необходимых организму микроэлементов; – несбалансированное питание, жесткие диеты. |
Общие же симптомы всех видов заболевания включают повышенную чувствительность глаз к свету, ветру, ухудшение остроты зрения, двоение в глазах, усиление проявлений по утрам.
Все описанные симптомы блефарита глаз – повод для немедленного обращения к офтальмологу для уточнения диагноза и назначения лечения. Симптомы и лечение блефарита у взрослых несколько отличаются от течения заболевания у детей. Кроме того, блефарит может развиваться на фоне:
- сложно протекающего ячменя века:
- после татуажа век, межресничного пространства;
- после травм глаза и других причин.
Виды и симптомы блефарита
| Вид заболевания | Симптомы |
| Простой блефарит | Одна из самых распространенных форм. Характерны: – гиперемия конъюнктивы и век по краям; – утолщение век по краям; – скапливание сероватых выделений в уголках глаз. |
| Чешуйчатый (себорейный) блефарит | – покраснение век; – уплотнение их по краям; – липкое, склеивающее ресницы отделяемое: по утрам пациенты с трудом могут открыть глаза; – образование чешуек маленького размера у корней ресниц (наподобие перхоти). Это – частички тканей эпидермиса и сальных желез. Чешуйки могут попадать на одежду, брови, волосы; – зуд; – иногда – выпадение ресниц, появление на них седины. |
| Язвенный блефарит | – воспаление фолликулов ресниц; – образование гнойных корочек и рубцов на месте их отделения от кожи; – нарушение пигментации, выпадение ресниц; – появление множества мелких морщинок по краям век; – нарушение роста ресниц, которое может в итоге травмировать глазное яблоко. Иногда почти полное отсутствие ресниц в итоге. |
| Демодекозный блефарит | Клещ Demodex, попадая на веки, находит себе отличное «место проживания» – корни ресниц. Там он питается секретом сальных желез, активно размножается, приводя к: – мучительному зуду; – образованию сухих корочек; – рези; – клейким выделениям, скапливающимся на краях век. |
| Мейбомиевый блефарит | – образование плотных, воскового вида пробок из-за гиперсекреции мейбомиевых желез; – уплотнение краев век; – гиперемия век, явные признаки воспаления; – веки выглядят жирными, лоснящимися. Обычно воспалительный процесс затрагивает задний край века, иногда – распространяется на всю его толщину. |
| Аллергический блефарит | Симптомы характерны для всех аллергических заболеваний глаз: – зуд; – повышенная чувствительность к свету; – усиленное слезотечение; – гиперемия век и конъюнктивы; – отеки. |
| Угревой блефарит (блефарит Розацеа) | – красно-серые узелки или гнойнички по краям век в сочетании с розовыми угрями по всему лицу. |
Каждый из видов блефарита имеет свои характерные симптомы.
Диагностика и лечение блефарита у взрослых
Поздно начатое лечение или попытки самостоятельно справиться с симптомами могут привести к появлению серьезных осложнений: кератита, рубцов, абсцессов.
Своевременная консультация и обследование у офтальмолога позволит избежать этих неприятностей. Иногда врач уже при визуальном осмотре подтвердит ваши опасения. Останется только провести дополнительные исследования – осмотр со щелевой лампой, биомикроскопию, аллергические пробы, и понять, как вылечить блефарит.
Терапия будет зависеть от выявленной причины. Вам могут быть назначены антибиотики, противовоспалительные и антисептические средства, мази для отделения корочек. Возможен курс физиотерапевтических процедур – дарсонвализации, УФ-облучения, магнитотерапии и т.д.
Одно из основных условий при лечении блефарита – как и при профилактике – соблюдение гигиены, так как многие виды заболевания заразны.
Рекомендуем проверять зрение не реже, чем раз в год. Запишитесь на диагностику в салон оптики и получите бесплатную пару контактных линз по сертификату Bausch+Lomb®.