Средний отит конъюнктивит h influenzae
Гемофильная палочка – важнейший возбудитель острого среднего отита
Этиология острого среднего отита не изменилась за последние 50 лет, его возбудителями являются Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis и Streptococcus pyogenes, причём первые два патогена встречаются наиболее часто. Полученные в последнее время данные свидетельствуют о том, что в странах, где широко распространена вакцинация детей пневмококковой вакциной, роль H.influenzae как возбудителя ОСО возрастает.
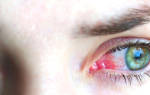
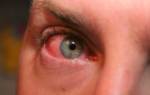
С точностью определить возбудитель острого среднего отита по клинической картине невозможно. Вместе с тем, можно утверждать, что для бактериальной этиологии заболевания, в отличие от вирусной, менее характерны такие симптомы как кашель и насморк; выбухание же барабанной перепонки, напротив, встречается чаще. Обычно считается, что ОСО , вызванный пневмококком, протекает с более выраженными местными и общими симптомами, но это не всегда так. Достаточно специфичным для инфекции, вызванной H.influenzae, считается сочетание ОСО и конъюнктивита. Осложнения ОСО в виде мастоидита и перфорации барабанной перепонки H.influenzae вызывает реже, чем S.pneumoniae.
Широко распространено носительство H.influenzae – она обнаруживается в носоглотке у 80% людей. Носоглотка детей колонизируется в течение первого года жизни; у детей, перенесших ОСО , носительство встречается чаще. Иммунный ответ заключается в выработке антител против белков наружной мембраны H.influenzae, однако они не защищают от повторного заболевания.
Устойчивость гемофильной палочки к бета-лактамным антибиотикам определяется выработкой бета-лактамаз TEM-1 и реже ROB-1, а также изменением пенициллин-связывающего белка. Существует проблема резистентности к антимикробным препаратам других классов, прежде всего к макролидам и триметоприму/сульфаметоксазолу.
МПК амоксициллина для штаммов H.influenzae, не обладающих механизмами резистентности, составляет 0,25-1,0 мкг/мл, у штаммов-продуцентов бета-лактамаз МПК превышает 16 мкг/мл. Добавление клавуланата возвращает МПК амоксициллина на уровень 0,5 мкг/мл. Наиболее активным из цефалоспоринов является цефтриаксон, его МПК ≤0,004 мкг/мл.
Согласно критериям NCCLS, большинство штаммов H.influenzae чувствительны к макролидам, причём азитромицин является наиболее активным. Однако, ориентируясь на пограничные значения, определённые на основе фармакокинетических и фармакодинамических факторов, почти все штаммы H.influenzae, напротив, являются нечувствительными к макролидам и азалидам. Фторхинолоны демонстрируют высокую активность, сообщения о выделении резистентных к ним штаммов H.influenzae редки.
При оценке эффективности того или иного антимикробного препарата в лечении больных острым средним отитом, вызванным H.influenzae, следует иметь в виду, что спонтанная эрадикация патогена (при применении плацебо) достигает 48%. На этом фоне активность амоксициллина (38-63% эрадикации при приёме в дозах 40-80 мг/кг/сутки) выглядит достаточно скромно. Если инфекция вызывалась H.influenzae, продуцирующей бета-лактамазы, амоксициллин был эффективен лишь в 62% случаев. Амоксициллин/клавуланат в дозе 45/6,4 мг/кг/сутки был более эффективен – до 77% эрадикации, а в более высокой дозе (90/6,4 мг/кг/сутки) – до 90-94%.
Триметоприм/сульфаметоксазол эффективен только, если острый средний отит вызван гемофильной палочкой, не имеющей устойчивости к этому препарату, однако в ряде стран уровень резистентности к нему достигает 25%, что не позволяет рассматривать препарат как средство выбора.
Даже однократное введение цефтриаксона в дозе 50 мг/кг обеспечивало 100% уровень бактериологического излечения. Цефуроксим/асетил также высоко эффективен, активность цефаклора невысока даже против не вырабатывающих бета-лактамазы штаммов.
Эффективность азитромицина не отличалась от плацебо. Низкую бактериологическую эффективность препарата (высоко активного против H.influenzae in vitro) при ОСО можно объяснить невысокими концентрациями в жидкости среднего уха.
Несмотря на то, что применение фторхинолонов в педиатрии не разрешено, имеется исследование, подтверждающее высокую эффективность (100% уровень эрадикации H.influenzae) гатифлоксацина при ОСО у детей.
То, что для больных острым средним отитом характерно спонтанное излечение, затрудняет оценку эффективности антибактериальных препаратов, и способно вселять необоснованный оптимизм. Между тем, основываясь на данных об эрадикации бактерий, можно распределить имеющиеся препараты по степени их активности. Наиболее эффективными являются цефтриаксон, цефиксим, амоксициллин/клавуланат в дозе 90/6,4 мг/кг/сутки и гатифлоксацин, среднюю эффективность имеют амоксициллин/клавуланат в дозе 45/6,4 мг/кг/сутки и цефуроксим/асетил. Мало активными препаратами являются амоксициллин, даже в высоких дозах неэффективный против продуцирующих бета-лактамазы штаммов, цефаклор и азитромицин.
Эти данные следует иметь в виду при выборе препарата для эмпирической антимикробной терапии, учитывая возрастание роли гемофильной палочки как возбудителя острого среднего отита в эру применения пневмококковой вакцины.
Leibovitz E, Jacobs MR, Dagan R.
Haemophilus influenzae: A significant Pathogen in Acute Otitis Media.
Pediatr Infect Dis J. 2004; 23(12): 1142-52
острый средний отит, Haemophilus influenzae, гемофильная палочка, пневмококк, Streptococcus pneumoniae, этиология
Острый средний отит
, MD, MS, Indiana University School of Medicine
Last full review/revision September 2017 by Richard T. Miyamoto, MD, MS
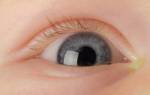
Нормальная барабанная перепонка жемчужно цвета с определяемыми опознавательными пунктами.
Фотобанк CLINICA CLAROS/SCIENCE PHOTO LIBRARY
При остром отите среднего уха (внизу) барабанная перепонка выпячивается и становится эритематозной, без определяемых пунктов.
© Springer Science+Business Media
Острый средний отит может возникнуть в любом возрасте, однако наиболее характерно его появление в возрасте от 3 мес. до 3 лет. В этом возрасте евстахиева труба является структурно и функционально незрелой: она расположена под более горизонтальным углом, а угол мышцы, напрягающей небную занавеску и хрящ евстахиевой трубы, делает открывающий механизм менее эффективным.
Этиология острого среднего отита может быть вирусной или бактериальной. Как правило, вирусное течение заболевания осложняется присоединением бактериального воспаления. У новорожденных граммотрицательные бациллы в тонком кишечнике, особенно Escherichia coli, и Staphylococcus aureus, вызывают ОСО. У младенцев старшей возрастной группы и детей в возрасте 14 лет наиболее распространенными возбудителями являются Streptococcus pneumoniae, Moraxella (Branhamella) catarrhalis и нетипируемые штаммы Haemophilus influenzae; менее распространенные возбудители – β -гемолитические стрептококки группы А и S. aureus. Для пациентов > 14 лет – S. pneumoniae, β -гемолитические стрептококки группы А и S. aureus, вслед за ними следует H. influenzae.
Факторы риска
Курение в домашних помещениях является существенным фактором риска развития острого среднего отита. Другими факторами риска являются превалирование в семейном анамнезе среднего отита, кормление из бутылочки (т. е. вместо грудного вскармливания), а также посещения яслей или детского сада.
Осложнения
Осложнения острого среднего отита развиваются нечасто. В редких случаях бактериальное воспаление среднего уха переходит на близлежащие структуры с формированием мастоидита, петрозита, лабиринтита. Внутричерепные осложнения крайне редки, среди них встречаются менингит, абсцесс вещества головного мозга, эпидуральный абсцесс, тромбоз латерального синуса. Даже при адекватном антибактериальном лечении период выздоровления при данных осложнениях очень длительный, особенно при наличии иммунодифицитного состояния пациента.
Клинические проявления
Как правило, заболевание начинается с боли в ушах и снижения слуха. Дети могут капризничать, не спят по ночам. Для детей младшего возраста характерны повышение температуры, тошнота, рвота и диарея. При отоскопии можно обнаружить выпяченную, эритематозную барабанную перепонку (БП), с нечеткими опознавательными знаками и смещением светового рефлекса. Вдувание воздуха (пневматическая отоскопия) показывает плохую подвижность барабанной перепонки. При самопроизвольной перфорации БП возникает гнойная или серозно-кровянистая оторрея.
При развитии внутричерепных осложнений повышается температура, присоединяется очаговая неврологическая симптоматика, спутанность сознания. Парез лицевого нерва и головокружение свидетельствуют о вовлечении в воспалительный процесс фаллопиевых канальцев или лабиринта.
Диагностика
Диагноз острого среднего отита, как правило, ставится на основании клинических данных и основывается на остром (в течение 48 ч.) начале боли, выбухании барабанной перепонки и, особенно у детей, наличие признаков выпота в среднем ухе при пневматической отоскопии. За исключением жидкости, полученной в ходе миринготомии, анализ посева жидких выделений из уха, как правило, не делают.
Лечение
Редко проводят миринготомию
При необходимости следует назначить обезболивающие средства. У детей, не умеющих говорить, потребность в обезболивании определяют по поведенческим проявлениям боли (например, дерганье или трение уха, более выраженный плач и беспокойство). Как правило, эффективны пероральные анальгетики, такие как ацетаминофен или ибупрофен; у детей применяются дозы, рассчитанные на основе массы тела. В продаже имеется больной выбор препаратов для местного применения, которые можно приобрести по рецепту врача и без рецепта. Хотя это и недостаточно изучено, некоторые топические средства обеспечивают кратковременное облегчение, но, вероятно, не более чем на 20-30 мин. Топические препараты нельзя применять при перфорации барабанной перепонки.
В 80% случаев происходит самостоятельное излечение, однако в США часто назначают антибактериальную терапию ([1]; Антибактериальная терапия при остром среднем отите). Антибиотики облегчают течение заболевания (хотя результаты на 1-й и 2-й неделе их применения и сходны) и могут предотвратить снижение слуха, а также лабиринтные и внутричерепные осложнения. Однако в связи с недавним появлением резистентных микроорганизмов, организации педиатров настоятельно рекомендуют назначать антибиотики на первом этапе лечения только у определенных категорий детей (например, у детей младшего возраста или при более тяжелых проявлениях заболевания— Руководство по применению антибиотиков у детей с острым отитом среднего уха*) или при рецидивирующем ОСО (например, ≥ 4 обострений за 6 мес.).
У других пациентов, при условиях надлежащего последующего контроля, вполне безопасным может быть наблюдение в течение 48-72 часов с назначением антибиотиков только в том случае, если улучшения не последовало; если же планируется последующее наблюдение, то для экономии времени и затрат антибиотики могут быть назначены при первоначальном визите. Решение о наблюдении следует обсудить с лицом, осуществляющим уход.